Планируя реваскуляризацию, в каждом случае следует оценить потенциальный риск и пользу ЧКВ в сравнении с альтернативными методами лечения (АКШ или медикаментозной терапии с модификацией факторов риска). А с пациентом и его семьей необходимо обсудить пользу и риск хирургической реваскуляризации (АКШ и ЧКВ) и медикаментозной терапии (необходимость двойной антитромбоцитарной терапии).
Присущие стентированию коронарных артерий техническая простота и низкая заболеваемость всегда выглядят привлекательно в сравнении с хирургическим лечением, но надо учитывать и негативные стороны ЧКВ: реальную вероятность развития рестеноза и возможность неполной реваскуляризации (восстановление кровотока не во всех стенозированных коронарных артериях).
Основными показаниями к реваскуляризации миокарда являются:
Инфаркт миокарда с подъемом сегмента ST.
Инвазивная коронарография c последующим переходом к чрескожному коронарному вмешательству показана всем пациентам (AHA/ACC, 2011г. Класс доказательства I).
Нестабильная стенокардия и инфаркт миокарда без подъема сегмента ST.
Наличие рефрактерной стенокардии, гемодинамической или электрической нестабильности является показанием к инвазивной коронарографии c последующим переходом к чрескожному коронарному вмешательству (AHA/ACC, 2011г. Класс доказательства I).
Стабильная ИБС.
Достижения в области техники, оборудования, стентов и лекарственной терапии сделало ЧКВ рутинной и безопасной процедурой, выполняемой у больных стабильной ИБС, при подходящей анатомии коронарных артерий. Риск смертности, связанной с процедурой ЧКВ при хронической ИБС – 0,5% (ESC, 2013г.). Основные показания – стенокардия, резистентная к медикаментозной терапии, и прогностически неблагоприятное поражение коронарного русла – проксимальные гемодинамически значимые стенозы коронарных артерий с сужениями на 75% и более.
Клинический пример стентирования коронарных артерий. Коронарограмма пациентa N., 56лет.
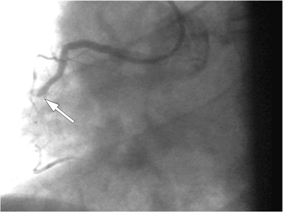
Коронарограмма правой коронарной артерии (ПКА): окклюзия (полное сужение) средней трети ПКА. Стрелкой указано место окклюзии.
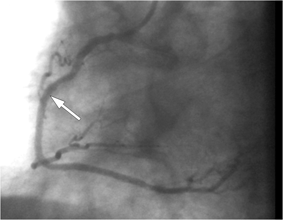
Коронарограмма ПКА после выполненной операции реканализации и стентирования средней трети ПКА. Стрелкой указана локализация стента.
Противопоказания к стентированию коронарных артерий.
Абсолютных противопоказаний к стентированию коронарных артерий нет. Основное противопоказание – невозможность назначения антитромбоцитарной терапии.
Относительные противопоказания: острая почечная недостаточность, хроническая почечная недостаточность, продолжающееся желудочно-кишечное кровотечение, лихорадка неясного генеза возможно инфекционного, нелеченный активный инфекционный процесс, острый инсульт, тяжелая форма анемии, злокачественная неконтролируемая артериальная гипертензия, выраженные электролитные нарушения, отсутствие контакта с пациентом в связи с психологическим состоянием или тяжелым заболеванием, тяжелая сопутствующая патология, при которой коронарография может осложнить течение заболевания, отказ пациента от необходимого дальнейшего лечения (коронарная ангиопластика, аорто-коронарное шунтирование, протезирование клапана), дигиталисная интоксикация, документированная анафилактическая реакция на контрастное вещество, тяжелые заболевания периферических сосудов, затрудняющие доступ в сосудистое русло, декомпенсированная застойная сердечная недостаточность или отек легких, тяжелая коагулопатия, эндокардит аортального клапана.
Следует учитывать, что большинство относительных противопоказаний может носить временный или обратимый характер. Поэтому, если проведение стентирования коронарных артерий можно отсрочить, тем самым можно значительно уменьшить риск развития осложнений.
Риски чрескожных коронарных вмешательств.
Несмотря на низкую частоту осложнений, ЧКВ является инвазивной манипуляцией, и ее проведение сопряжено с определенным риском.
Основные осложнения, встречающиеся при проведении ЧКВ, — это цереброваскулярные осложнения (0,22%), сосудистые осложнения (от 2%), летальный исход (1,27%), реакция на контрастное вещество (0,37%).
Частота смертности среди пациентов, подвергнутых плановому ЧКВ – 1,27%. Факторами, увеличивающие риск смерти от ЧКВ, являются возраст, сопутствующие заболевания (сахарный диабет, хроническая почечная недостаточность, хроническая сердечная недостаточность), многососудистое поражение коронарного русла. Экстренное ЧКВ при инфаркте миокарда с подъемом сегмента ST и кардиогенном шоке увеличиват риск до 4,81%.
Основным фактором, лимитирующим эффективность коронарного стентирования, является процесс рестенозирования. Рестеноз – повторное сужение просвета сосуда, приводящее к снижению кровотока. In-stent рестеноз – повторное сужение просвета коронарного сосуда внунтри стента.
Факторами риска рестеноза являются:
– генетическая предрасположенность к повышенной пролиферации неоинтимы;
– сахарный диабет;
– параметры пораженного сегмента: диаметр сосуда, длина повреждение, тип стеноза;
– особенности течения процедуры: протяженность повреждения сосуда, остаточная диссекция, количество имплантируемых стентов, диаметр стента и соотношение его площади с поверхностью сосуда.
Поиски путей эффективной профилактики рестенозирования начались с самого начала применения стентирования. Наибольшие результаты достигнуты при оптимизации характеристик стента и улучшения методики его имплантации. Все попытки системной фармакологической терапии не достигали серьезных успехов. За последнее время использование стентов с лекарственным покрытием показало явное их преимущество в борьбе с рестенозом. Подробнее о стентах с антипролиферативным покрытием и путях профилактики рестеноза.
