Механизмы ФП
Предполагается, что в развитии ФП участвуют два основных механизма, которые могут сосуществовать изолированно и одновременно:
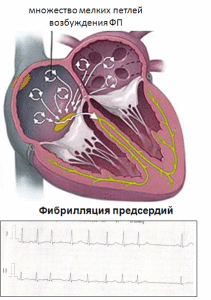
1. Наличие одного или нескольких фокусов с быстрой импульсацией. (Фокус – участок миокарда, способный инициировать аритмию.) Фокусы чаще всего расположены в области верхних легочных вен, впадающих в левое предсердие. Также фокусы встречаются в области мышечных муфт легочных вен, в правом предсердии и редко в верхней полой вене или венечном синусе, а также в связке Маршала.
Дилатация (расширение) легочных вен – один из важных анатомических факторов возникновения ФП.
2. Наличие одной или множества мелких волн (петлей) возбуждения по типу re-entry (ре-ентри – повторный вход возбуждения). В отличие от других аритмий, при которых обычно определяется одна петля re-entry, в основе ФП могут участвовать несколько петель, поскольку рассеивание фронта волн по мере их продвижения по предсердиям приводит к возникновению самоподдерживающихся “дочерних волн”.
Электрическое ремоделирование предсердий. Если длительность ФП составляет менее 24 часов, то восстановление синусового ритма, как правило, завершается успешно, тогда как большая длительность ФП снижает вероятность восстановления и поддержания синусового ритма. Эти наблюдения дали основание для появления крылатого выражения “фибрилляция предсердий порождает фибрилляцию предсердий”. Повышенная склонность к ФП связана с постепенным укорочением эффективного рефрактерного периода по мере увеличения продолжительности приступа. Такое явление получило название “электрическое ремоделирование”.
Атриовентрикулярное проведение. Предсердно-желудочковый узел ограничивает проведение импульса при ФП (в отсутствие дополнительного проводящего пути). Частота сокращений желудочков при ФП зависит от свойств узла, а также воздействующих на него лекарственных препаратов и активность симпатической и парасимпатической нервной системы.
Предрасполагающие к ФП клинические состояния
ФП ассоциирована с целым рядом сердечно-сосудистых состояний, которые могут поддерживать аритмию.
Артериальная гипертензия – наиболее частое фоновое состояние у пациентов с ФП; обнаруживается примерно у 2/3 всех пациентов с ФП по данным различных обследований. Недостаточный контроль АД – фактор риска возникновения (первого обнаружения) ФП у пациентов с гипертензией и фактор риска осложнений ФП: инсульта и системных тромбоэмболий, даже у пациентов на антикоагулянтной терапии.
Хроническая сердечная недостаточность, определенная как СН с одышкой при физической нагрузке (II-IV ФК по HYHA), выявляется у 30% пациентов с ФП. В свою очередь, ФП обнаруживается у 5-50% пациентов с СН. Распространенность ФП увеличивается при клиническом прогрессировании ХСН: у пациентов с ХСН IV ФК по NYHA ФП выявляется почти в 50% случаев.
Клапанная патология сердца, особенно пороки митрального клапана (стеноз и недостаточнсть), которые вызывают перегрузку ЛП давлением или объемом и, таким образом, провоцируют ФП.
Кардиомиопатии (гипертрофическая, дилатационная, правожелудочковая), включая первичные электрические болезни сердца (синдром удлиненного интервала Q-T, укороченного интервала Q-T, синдром Бругада и катехоламинэргическая ЖТ), привносят высокий индивидуальный риск развития ФП.
Врожденный порок сердца (ВПС), дефект межпредсердной перегородки (ДМПП) по данным исследований ассоциированы с ФП у 10-15% пациентов.
Другие врожденные пороки сердца часто связаны с ФП. Пациенты с одиночным желудочком, пациенты после перенесенной операции восстановления предсердий (операция Мастерда) при транспозиции магистральных артерий или после операции Фонтена имеют повышенный риск развития ФП. Измененная анатомия предсердий вследствие первичных нарушений, хирургической операции или по причине последующих гемодинамических нарушений может быть одним из главных предрасполагающих факторов развития ФП. У таких пациентов ФП может иметь выраженные симптомы и зачастую трудна для лечения.
ИБС представлена в 20% случаев среди пациентов с ФП. Предрасполагает ли ИБС сама по себе к возникновению ФП – неизвестно. Но необходимо принимать во внимание, что ФП при ИБС может быть обусловлена ХСН после перенесенного инфаркта миокарда (ИМ), артериальная гипертензия. ФП редко встречается у пациентов со стабильным течением ИБС и сохраненной функцией ЛЖ, но ее наличие указывает на плохой прогноз после перенесенного ИМ.
Нарушение функции щитовидной железы – важная причина возникновения ФП. В исследованиях показана взаимосвязь ФП, как при гипо- и гиперфункции щитовидной железы, так и при субклинических гипертиреозах. Концентрация Т4 свободного была независимо ассоциирована с ФП.
Ожирение выявляют у 25% пациентов с ФП. По результатам метаанализа популяционных когортных исследований, лица с ожирением имеют на 49% выше риск развития ФП по сравнению с лицами без ожирения. Среди других факторов ожирение ассоциировано с артериальной гипертензией, сонным апноэ, ХОБЛ и сахарным диабетом. Ожирение служит наиболее вероятным маркером сердечно-сосудистого риска, связанным, помимо прочего, с ФП.
У многих пациентов с метаболическим синдромом развивается ФП, с другой стороны, данная связь зависит от состояний, предрасполагающих к ФП (артериальная гипертензия, ожирение).
Ночное апноэ ассоциировано с повышением внутрипредсердного давления и дилатацией и может предрасполагать к развитию ФП.
Высокий рост ассоциирован с ФП. Механизм данного явления неясен, но предполагается, что вклад в развитие аритмии могут вносить механическое растяжение легочных вен (ЛВ) и дилатация ЛП.
Сахарный диабет, как состояние, требующее лечения, обнаруживается у 20% пациентов с ФП. Плохо контролируемый диабет может потенциально провоцировать смерть клеток предсердий и “структурное ремоделирование” и, таким образом, быть ответственным за поддержание ФП.
Хроническая обструктивная болезнь легких (ХОБЛ) выявляется у 10-15% пациентов с ФП. У некоторых пациентов заболевание легких может быть в большей степени маркером сердечно-сосудистого риска в целом, чем специфическим фактором, предрасполагающим к ФП. Рак бронха может также протекать с ФП.
Хроническая почечная недостаточность (ХПН) представлены у 10-15% пациентов с ФП. ХПН может повышать риск осложнений, связанных с ФП, особенно сердечно-сосудистых осложнений. ХПН, сахарный диабет и ХОБЛ встречаются еще чаще у пациентов с постоянной ФП.
Последствия ФП
Гемодинамические последствия ФП. При ФП на гемодинамику могут влиять 3 фактора: отсутствие синхронности сокращений предсердий, беспорядочность ответа желудочков и чрезмерно высокая частота сердечных сокращений. В связи с ухудшением сократительной функции предсердий может наблюдаться значительное снижение сердечного выброса, особенно у больных со снижением диастолического наполнения желудочков, артериальной гипертензией, митральным стенозом, гипертрофической или рестриктивной кардиомиопатией. Помимо влияния на функцию предсердий, постоянно ускоренная частота желудочковых сокращений при ФП может вызывать дилатационную кардиомиопатию (аритмогенная кардиомиопатия, вызванная тахикардией).
Тромбоэмболические последствия ФП. Инсульт – наиболее ужасающее последствие ФП. Примерно каждый 5-6-й инсульт возникает вследствие ФП. Основным источником инвалидизирующих ишемических инсультов кардиоэмболической этиологии у пациентов с ФП считаются тромбы, формирующиеся в ушке левого предсердия в результате застоя крови. До 25% инсультов, связанных с ФП, могут быть последствиями уже существующих цереброваскулярных заболеваний и развиваться за счет тромбоэмболий из других сердечных источников или атеросклеротических бляшек аорты.
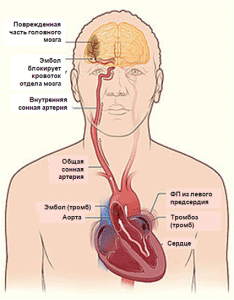 Механизм тромбообразования связан со снижением скорости кровотока в левом предсердии. При ФП отсутствует полноценная систола предсердий, ушко левого предсердия опорожняется пассивно, вследствие чего снижается скорость кровотока в его полости. При снижении фракции выброса ЛЖ кровоток в ушке левого предсердия еще больше замедляется, вплоть до полного стаза (застоя) крови, происходит увеличение размеров левого предсердия, что в свою очередь способствует тромбообразованию.
Механизм тромбообразования связан со снижением скорости кровотока в левом предсердии. При ФП отсутствует полноценная систола предсердий, ушко левого предсердия опорожняется пассивно, вследствие чего снижается скорость кровотока в его полости. При снижении фракции выброса ЛЖ кровоток в ушке левого предсердия еще больше замедляется, вплоть до полного стаза (застоя) крови, происходит увеличение размеров левого предсердия, что в свою очередь способствует тромбообразованию.
Качество жизни. По имеющимся данным качество жизни пациентов с ФП существенно хуже, чем у лиц из той же возрастной группы, не страдающих ФП. Восстановление и поддержание синусового ритма ассоциируется с улучшением качества жизни и лучшей переносимостью нагрузки по данным некоторых исследований, но не всех. В типичных исследованиях большинство пациентов с пароксизмальной ФП считали, что аритмия нарушает их стиль жизни, но это ощущение не ассоциировалось ни с продолжительностью, ни с частотой приступов, сопровождавшихся клиническими проявлениями.
